D’âpres article New Approaches and Considerations to Cancer and Suicide Carey J. Myers, MD, PhD , Carolina Retamero, MD Psychiatric Times , Vol 38, Numéro 6 , 10 juin 2021
Bien que les estimations varient, les patients atteints de cancer sont au moins deux fois plus susceptibles de mourir par suicide que les personnes qui n'ont pas de cancer. En identifiant les personnes les plus à risque, ces modalités de traitement peuvent aider à soutenir les patients.
Le suicide et le cancer sont parmi les 10 principales causes de décès dans la population adulte des États-Unis. Bien que la prévalence globale de la mortalité due au cancer ait diminué, elle reste la deuxième cause de décès aux États-Unis, responsable de 21,3 % du total des décès en 2017. 1 En comparaison, le suicide se classe au 10e rang de cette liste, avec 1,7 % du total des morts.
Le cancer et le suicide ont tous deux frappé l'humanité depuis le début de l'histoire enregistrée. La première mention enregistrée de cancer apparaît dans le papyrus d'Edwin Smith, datant d'environ 3000 avant notre ère. Les documents survivants des anciens médecins grecs et romains détaillent les tentatives de diagnostic et de guérison de la maladie et nous donnent le langage que nous utilisons aujourd'hui (oncologie, du grec oncos, et cancer, du latin cancer, respectivement). Le suicide est également un facteur de décès depuis des millénaires. Le désir de contrôler, dans une certaine mesure, le moment et la manière de mourir a toujours été une tentation humaine, et cet attrait augmente lorsque la détresse physique ou émotionnelle est présente.
Bien que les estimations varient, les patients atteints de cancer sont au moins deux fois plus susceptibles de mourir par suicide que les personnes qui n'ont pas de cancer. De plus, le fait d'avoir reçu des soins psychiatriques avant le diagnostic de cancer peut ne pas atténuer ce risque accru.
Risque de suicide dans le cancer
Les cancers les plus courants dans le monde sont les cancers du poumon, du sein, colorectal, de la prostate, de la peau et de l'estomac ; les cancers du poumon, colorectal, de l'estomac, du foie et du sein sont responsables du plus grand nombre de décès . 2Le risque de suicide n'est pas le même pour tous les types de cancer, et il n'est pas non plus constant au cours de l'évolution de la maladie ( tableau 1 ). 3-10 Plusieurs études ont montré que le risque de suicide est le plus élevé immédiatement après le diagnostic.11. Le cancer de la prostate présente un taux de suicide plus élevé au cours de la première année suivant le diagnostic, mais il est associé à un taux global plus faible, à moins que l'on ne découvre une maladie métastatique, avec un risque accru supplémentaire lorsque le traitement est défini mais non reçu. Ce qui est propre au cancer, c'est que le risque accru de suicide persiste plus de 15 ans après le diagnostic.7
En
plus d'un risque accru de suicide, les patients atteints d'un cancer de
la tête et du cou ont des scores de dépression plus élevés que la
population générale, même avant un diagnostic de cancer. Par conséquent,
la question se pose de savoir si ce sous-ensemble de patients est aux
prises avec une cause biologique en plus des symptômes liés au
diagnostic.10 Pour compliquer ces cas, il y a l'association bien connue
de nombreux cancers de la tête et du cou avec la consommation de tabac,
d'alcool et d'autres substances, ce qui amène à se demander si les
troubles de l'humeur préexistants conduisent à une consommation de
substances qui augmente le risque de cancer. Toutefois, l'augmentation relative du nombre de cas de cancers de la tête et du cou liés au papillomavirus humain plutôt qu'à la consommation de substances pourrait modifier ce tableau.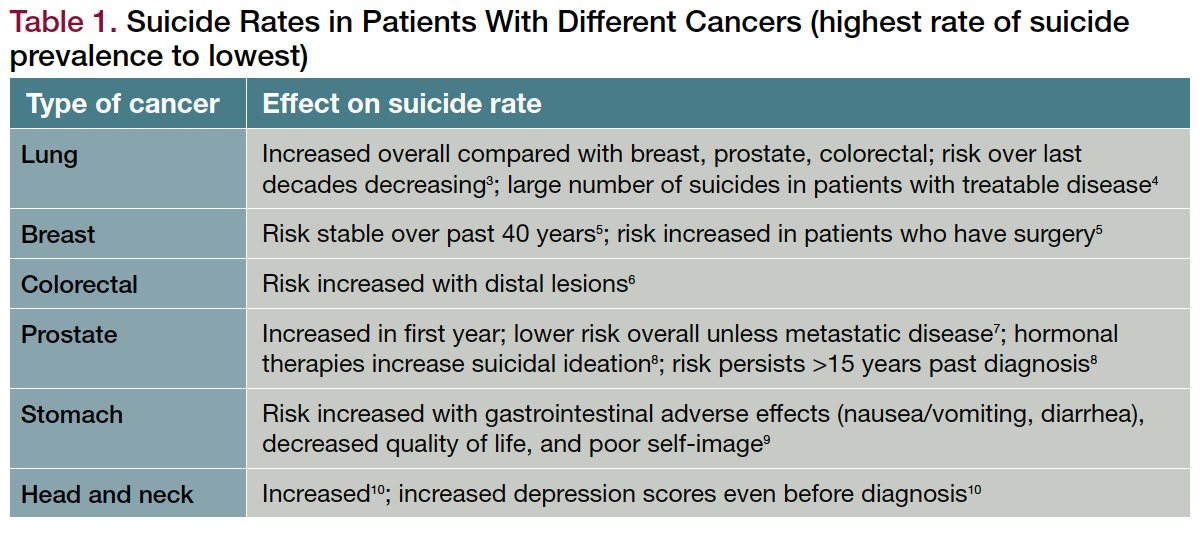
Table 1. Suicide Rates in Patients With Different Cancers (highest rate of suicide
prevalence to lowest)
Dans le cas du cancer du poumon , le risque de suicide a diminué, mais Rahouma et ses collègues 12ont découvert que ces patients courent un risque plus élevé que ceux atteints d'un cancer du sein, de la prostate ou colorectal. De plus, une grande proportion de suicides peut survenir chez des patients atteints d'une maladie potentiellement non mortelle. 4
Le risque de suicide chez les patientes atteintes d'un cancer du sein a été relativement stable au cours des 4 dernières décennies et peut être lié au fait que la patiente ait subi ou non une intervention chirurgicale. Les résultats de Simpson et ses collègues 13 indiquent que les patients atteints d'un cancer du pénis ont l'un des taux de suicide les plus bas et, dans leur étude, tous les patients décédés par suicide avaient subi une intervention chirurgicale. Le lien entre l'intervention chirurgicale et le risque de suicide peut être lié à des effets cosmétiques, en particulier lorsqu'ils affectent les organes sexuels et peuvent potentiellement altérer la vision des patients sur leur désirabilité et leurs rôles sexuels.
Dans le cas du cancer colorectal, le risque diffère selon le site de la lésion. La maladie située à distance est liée à un taux plus élevé de suicide. Cet effet peut être dû aux effets plus sévères de la maladie distale sur la qualité de vie. Le risque de suicide chez les patients atteints d'un cancer de l'estomac était indépendamment corrélé à la diarrhée, qui peut avoir un impact important sur le mode de vie.9 Il n'est pas surprenant que les patients atteints d'un cancer en phase terminale rapportent significativement plus d'idées suicidaires.
Dépistage et évaluation du risque
Très peu d'informations ont été recueillies concernant l'évaluation formelle du risque de suicide chez les patients atteints d'un cancer (tableau 2). 14,15 Granek et ses collègues 16 ont constaté que les prestataires de soins de santé ne se sentaient pas suffisamment préparés à poser des questions sur la suicidabilité ou à fournir un soutien et des ressources aux patients.
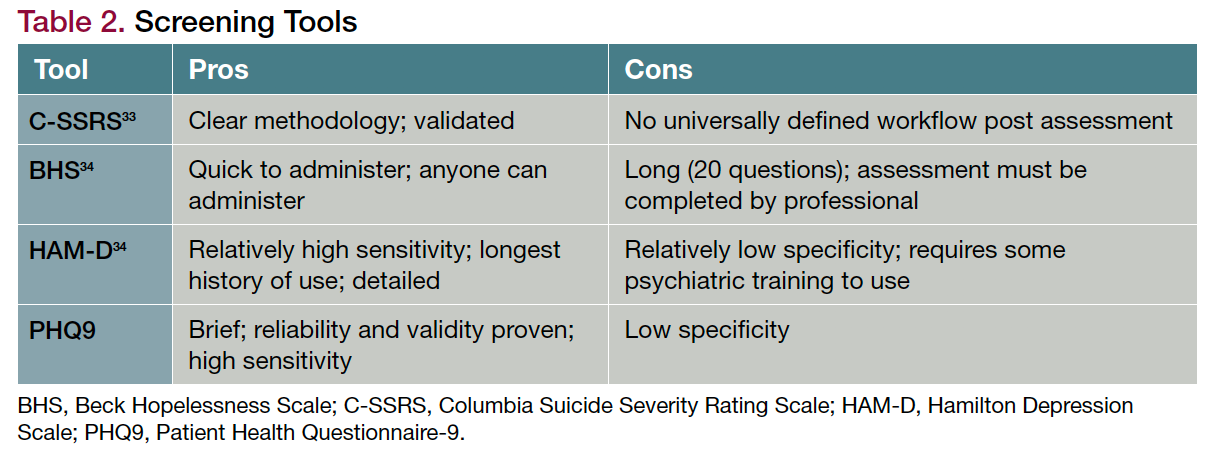
Table 2. Screening Tools
L'échelle d'évaluation de la gravité du suicide de Columbia est largement utilisée pour évaluer l'intention suicidaire, les actes de passage à l'acte et les tentatives de suicide. Il est disponible gratuitement et est conçu pour être utilisé par n'importe qui, y compris les personnes sans expérience préalable en soins de santé mentale; il existe des versions spécifiquement pour les personnes ayant des troubles cognitifs et pour les enfants. Cependant, il ne fournit pas de conseils concernant les évaluations complètes ou les étapes supplémentaires si un dépistage est positif.
L'échelle de désespoir de Beck pose des questions vrai/faux sur l'orientation future, la motivation et les attentes afin d'évaluer les sentiments négatifs concernant l'avenir. Il peut être utilisé comme une évaluation indirecte des pensées suicidaires, mais il ne traite pas directement les idées suicidaires. Le rapport d'interprétation détaillé peut être très utile pour évaluer les changements au fil du temps. Encore une fois, bien que les questions puissent être posées par n'importe qui, l'interprétation nécessite un professionnel qualifié.
L'échelle de dépression de Hamilton (HAM-D) est un questionnaire relativement bref qui porte sur une variété de symptômes de dépression. Le suicide est mentionné dans 1 des 17 questions, qui sont sur une échelle graduée. Il ne pose pas de questions sur les symptômes atypiques et, bien qu'il ait une sensibilité relativement élevée, sa spécificité est faible.
Le Patient Health Questionnaire-9 est un bref ensemble de questions conçues pour être posées et examinées par tout professionnel de la santé, avec des recommandations sur le moment de conseiller une évaluation plus approfondie par un professionnel de la santé mentale. Il s'est avéré fiable et valide dans de nombreuses études. Comme le HAM-D, il a une sensibilité relativement élevée et une faible spécificité.
Explorer les facteurs de risque
De nombreuses études ont montré que le cancer était un facteur de risque indépendant de suicide et de tentative de suicide. Spoletini et ses collègues 17 ont comparé le suicide dans la population générale, qu'ils attribuaient à la « vulnérabilité génétique et psychologique au stress », au suicide chez les pateints atteints par un cancer, qui impliquait la « vulnérabilité biopsychologique intrinsèque à la détresse »liée aux modifications du système immunitaire associées au cancer. Jusqu'à présent, la recherche n'a pas identifié de facteurs de risque cohérents qui rendent plus probable le passage des idées suicidaires à la tentative de suicide. Des facteurs sous-jacents tels que les troubles de l'humeur peuvent augmenter le risque, mais nécessitent des « événements ou conditions déclenchants supplémentaires ».
La dépression est un facteur de risque majeur, comme c'est le cas dans la population générale, mais la population atteinte de cancer présente un risque de base plus élevé de dépression , qui a été liée à des changements immunologiques. 18 Il a été démontré que l' identification et le traitement de la dépression chez les patients atteints d'un cancer réduisent la morbidité et la mortalité. 19
Un élément important de l'identification des patients à risque consiste à déterminer les caractéristiques de ceux qui ont historiquement des taux de suicide plus élevés (tableau 3). 3,20 Les maladies physiques en général, en particulier celles associées à la douleur physique et aux limitations du mode de vie qui en découlent, sont des facteurs de risque constants qui jouent un rôle dans au moins 25 % des suicides, et la corrélation augmente avec l'âge. 21 Les patients souffrant d'une douleur non contrôlée importante sont plus à risque. Par conséquent, un élément clé du traitement du cancer doit être un contrôle adéquat de la douleur. Peu d'informations ont été recueillies sur la manière dont la consommation de substances en réaction à un diagnostic de cancer contribue au risque de suicide.
Bien que peu d'examens approfondis des méthodes généralement utilisées pour le suicide aient été menés, le National Cancer Institute rapporte que le surdosage avec des analgésiques et des sédatifs est la méthode de suicide la plus courante utilisée par les patients atteints de cancer, et la plupart d'entre eux se produisent à la maison. 22 Malgré cela, le dépistage d'autres méthodes de suicide (notamment les armes à feu) ne doit pas être négligé.

Table 3. Factors Associated With Increased Suicide Risk in Cancer29
Facteurs de risque biologique
Une compréhension générale de l'idéation et des comportements suicidaires implique des altérations des systèmes de la sérotonine et de l'axe hypothalamo-hypophyso-surrénalien (axe HHS). Des maladies comme le cancer, qui altèrent la fonction du système immunitaire, peuvent également modifier ces axes, ce qui peut entraîner un risque accru de suicide. Indépendamment de la coexistence d'un cancer, le système immunitaire est altéré dans la dépression (par exemple, modifications des cytokines et de l'immunité à médiation cellulaire ; modifications de l'axe HHS) et peut contribuer au développement de la dépression de manière réciproque.
La dépression secondaire à des causes médicales doit être exclue chez les patients atteints de cancer. Cela comprend généralement une évaluation des taux de vitamine B12 et de folate et la vérification de la présence d'anémie, d'un déséquilibre des hormones thyroïdiennes ou d'un déséquilibre des hormones surrénales. L'utilité d'évaluer les anomalies des niveaux d'électrolytes, y compris le sodium, le potassium et le magnésium, reste incertaine, bien qu'il existe un intérêt considérable pour l'effet des déséquilibres sur la santé mentale.
Pour compliquer encore cette image, plusieurs médicaments utilisés pour traiter le cancer de ont été liés à la dépression, tels que les corticostéroïdes , L-asparaginase, interferon-α, and amphotericin B.23-26 . Un examen attentif des schémas thérapeutiques et des alternatives de traitement peut offrir des options pour minimiser l'effet de la thérapie anticancéreuse sur la santé mentale.
Facteurs de risque psychologiques
Le modèle d'une fuite de soi de la pulsion suicidaire peut jouer un rôle, en particulier chez les patients dont le diagnostic est en phase terminale. Ce modèle postule que le désir d'échapper à une détresse intolérable, combiné à une prise de conscience accrue des facteurs contribuant à cette détresse, conduit au suicide. 27 En conséquence, les cancers associés à des taux de survie de moins de 5 ans ont été corrélés à un risque de suicide plus élevé, ce qui amène certains à se demander si le type de cancer est plus important que le diagnostic de cancer.
Il existe des données confuses concernant le mélange compliqué de désir d'accélérer la mort, de dépression, de désespoir et de risque de suicide. Il semble que les patients souffrant de dépression de base soient plus susceptibles de vouloir une mort accélérée, exprimant ce désir jusqu'à 4 fois plus souvent, mais Porta-Sales et ses collègues 28ont découvert que le simple fait de discuter du souhait d'une mort plus rapide ne causait pas de détresse, et que presque 80 % des patients ont estimé qu'il s'agissait d'un sujet important à aborder par l'équipe soignante.
Survivants de cancers infantiles
Les études sur les idées suicidaires et le suicide chez les pateints atteints par un cancer adultes et les survivants constituent l'essentiel de la recherche dans ce domaine. À mesure que les traitements et les taux de survie des cancers infantiles s'améliorent, les études à long terme de cette population doivent inclure ces informations pour mieux comprendre les effets à vie du traitement du cancer chez les enfants et les adolescents, d'autant plus que le suicide est la principale cause de décès dans les populations de jeunes adultes de nombreux pays développés. Gunnes et ses collègues 29 ont montré un risque accru de suicide chez les patients norvégiens âgés de 23 à 48 ans ayant reçu un diagnostic de cancer avant l'âge de 25 ans . Les survivants de tumeurs cérébrales et testiculaires ainsi que de leucémie étaient à risque exceptionnel. Une étude américaine n'a pas reproduit ce résultat mais a rapporté un risque accru d'idées suicidaires par rapport aux témoins frères et sœurs. 30 L'âge moyen de ceux qui ont signalé un premier incident d'idées suicidaires était de 34 ans, et ils avaient en moyenne 26 ans après le diagnostic. C'est un exemple sérieux de la façon dont les séquelles du traitement du cancer infantile peuvent persister jusqu'à l'âge adulte.
Refus de traitement
Pour compliquer la discussion sur le suicide chez les patients atteints d'un cancer, le refus de traitement doit-il être considéré comme un suicide ? Frenkel 31 a noté que « les patients uniques qui refusent le traitement conventionnel sont parfois autonomes, confiants et actifs, et ont profondément réfléchi au sens de la vie et du cancer et à leurs options de traitement du cancer ». Que signifie avoir la capacité de choisir, dans une certaine mesure, quand nous mourrons ? Cette controverse a été portée jusqu'à la Cour suprême, le juge Louis Brandeis écrivant dans Olmstead vs US que « le droit d'être laissé seul. . .est le droit le plus complet et le droit le plus apprécié par les hommes civilisés », et le juge Burger précisant que « rien dans cet énoncé ne suggère que le juge Brandeis pensait qu'un individu ne possédait ses droits qu'en ce qui concerne les croyances raisonnables, les pensées valides, les émotions raisonnables. 32 "Les médecins sont formés pour que le but ultime soit de sauver ou au moins de prolonger la vie, mais on néglige souvent de prendre en compte la qualité de vie et le désir des patients de vivre et de mourir d'une manière qu'ils peuvent, dans une certaine mesure, contrôler. Isenberg-Grzeda et ses collègues 33 ont rapporté 3 patients qui ont tenté de se suicider après avoir été jugés inéligibles à l'aide médicale à mourir, illustrant davantage le désir d'avoir leur mot à dire sur la fin de leur vie.
Options de traitement
Le traitement de la dépression chez les patients atteints par le cancer peut être assez similaire au traitement de la dépression dans la population générale, avec une psychothérapie et une pharmacothérapie (c.-à-d. inhibiteurs sélectifs de la recapture de la sérotonine, inhibiteurs sélectifs de la recapture de la sérotonine et de la noradrénaline, mirtazapine, trazodone). La revue la plus récente du traitement antidépresseur pour la dépression chez les patients atteints par le cancer n'a pas montré d'amélioration significative par rapport au placebo, mais Ostuzzi et ses collègues 34 ont noté qu'il y avait peu d'études à partir desquelles tirer cette information et que beaucoup plus de recherches sont nécessaires.
La psychothérapie, aussi brève soit-elle, peut aider les patients à s'adapter à leur nouvelle situation de santé et à réévaluer leur vision de leur vie jusqu'à leur diagnostic et leurs objectifs pour l'avenir. En outre, des considérations particulières, telles que l'influence d'une activité immunitaire altérée et les effets de la chimiothérapie, doivent également peser dans les décisions de traitement. De plus, les prescripteurs doivent être judicieux dans le choix des médicaments susceptibles d'avoir un effet positif au cours de la durée de vie prévue du patient, qui peut être considérablement raccourcie. Les stimulants peuvent être utiles pour traiter la fatigue et l'inattention qui sont courantes pendant le traitement du cancer. Une collaboration étroite avec l'équipe d'oncologie peut aider à optimiser la santé mentale pendant le traitement du cancer.
Conclusion
Les patients atteints de cancer présentent un risque accru d'idées suicidaires et de suicide. Les facteurs contribuant à cette augmentation sont biologiques et psychologiques, et les deux composantes doivent être traitées en temps opportun pour améliorer la qualité de vie. Un refus de traitement ne doit pas être automatiquement considéré comme un instrument de suicide, mais doit être considéré comme une décision complexe, prenant en compte les objectifs de soins, notamment la qualité de vie.
Dr Myers i est un résident de quatrième année et le Dr Retamero est membre du corps professoral du Département de psychiatrie, Albert Einstein Medical Center, Philadelphie, PA. Les auteurs n'ont rien à divulguer concernant cet article.
Cancer and suicide have both plagued humanity since the beginning of recorded history. The first recorded mention of cancer appears in the Edwin Smith papyrus, dating from about 3000 BCE. Surviving documents from ancient Greek and Roman physicians detail attempts at diagnosing and curing the disease and give us the language we use today (oncology, from the Greek oncos, and cancer, from the Latin cancer, respectively). Suicide, too, has been a factor in death for millennia. The desire to control, to some extent, the timing and manner of one’s death has always been a human temptation, and this draw increases when physical or emotional distress are present.
Although estimates vary, patients with cancer (PWC) are at least twice as likely to die by suicide than people who do not have cancer. Moreover, having had psychiatric care prior to one’s diagnosis of cancer may not mitigate this increased risk.
Suicide Risk in Cancer
The most common cancers worldwide are lung, breast, colorectal, prostate, skin, and stomach; lung, colorectal, stomach, liver, and breast cancers account for the most deaths.2 Suicide risk is not the same for all types of cancer, nor is it consistent over the disease course (Table 1).3-10 Several studies have found that suicide risk is highest immediately after diagnosis.11 Prostate cancer has a higher suicide rate in the first year after diagnosis, but it is associated with a lower overall rate unless metastatic disease is found, with additional increased risk when treatment is defined but not received. Unique to cancer is that the enhanced risk of suicide persists more than 15 years past diagnosis.7

Table 1. Suicide Rates in Patients With Different Cancers (highest rate of suicide
prevalence to lowest)
In addition to increased suicide risk, patients with head and neck cancers have higher depression scores than the general population, even before a cancer diagnosis. Therefore, the question arises of whether this subset of patients struggles with a biological cause in addition to diagnosis-related symptoms.10 Complicating these cases is the well-known association of many head and neck cancers with the use of tobacco, alcohol, and other substances, leading to the question of whether the preexisting mood disorders lead to substance use that increases the risk of cancer. However, the relative increase in number of cases of head and neck cancers linked to human papillomavirus instead of substance use may alter this picture.
In the case of lung cancer, the risk of suicide has been decreasing, but Rahouma and colleagues12 found that these patients are at a higher risk than those with breast, prostate, or colorectal cancer. Furthermore, a large proportion of suicides may occur in patients with possibly nonfatal disease.4
The suicide risk in patients with breast cancer has been relatively stable over the last 4 decades and may be linked to whether the patient has undergone surgery. Findings from Simpson and colleagues13 indicate that penile cancer patients have one of the lowest suicide rates and, in their study, all patients who died by suicide had undergone surgical intervention. The link between surgical intervention and suicide risk may be linked to cosmetic effects, particularly when they affect sexual organs and can potentially alter patients’ view of their desirability and sexual roles.
In colorectal cancer, risk differs depending on the site of the lesion. Distally located disease is linked to a higher rate of suicide. This effect may be due to the more severe effects of distal disease on quality of life. Suicide risk in patients with stomach cancer was independently correlated with diarrhea, which can have a significant impact on lifestyle.9 It is not surprising that patients with terminal cancers report significantly more suicidal ideation.
Screening and Risk Assessment
Very little information has been collected regarding formal suicide risk assessment in PWC (Table 2).14,15 Granek and colleagues16 found that health care providers did not feel adequately prepared to ask about suicidality or to provide support and resources to patients.

Table 2. Screening Tools
The Columbia Suicide Severity Rating Scale is widely used for assessing suicidal intent, acts of furtherance, and suicide attempts. It is available at no cost and is designed to be used by anyone, including individuals without prior mental health care experience; there are versions specifically for individuals with cognitive impairments and for children. However, it does not provide guidance regarding full assessments or further steps if a screening is positive.
The Beck Hopelessness Scale asks true/false questions about future orientation, motivation, and expectations in order to assess negative feelings about the future. It can be used as an indirect evaluation of suicidal thoughts, but it does not address suicidal ideation directly. The detailed interpretation report can be very useful in assessing changes over time. Again, although the questions can be asked by anyone, the interpretation requires a trained professional.
The Hamilton Depression Scale (HAM-D) is a relatively brief questionnaire that asks about a variety of symptoms of depression. Suicide is mentioned in 1 of the 17 questions, which are on a graded scale. It does not ask about atypical symptoms and, while it has relatively high sensitivity, specificity is low.
The Patient Health Questionnaire-9 is a brief set of questions designed to be asked and reviewed by any health care professional, with recommendations of when to advise further assessment by a mental health professional. It has been shown to be reliable and valid in multiple studies. Like the HAM-D, it has relatively high sensitivity and low specificity.
Exploring Risk Factors
Multiple studies have shown cancer as an independent risk factor for completed and attempted suicide. Spoletini and colleagues17 contrasted suicide in the general population, which they attributed to “genetic and psychological vulnerability to stress,” to suicide in PWC, which involved the “intrinsic bio-psychological vulnerability to distress” linked to changes in the immune system associated with cancer. Thus far, research has not identified consistent risk factors that make the vault from suicidal ideation to suicide attempt more likely. Underlying factors such as mood disorders may increase risk but require “additional precipitating events or conditions.”
Depression is a major risk factor, as it is in the general population, but the population with cancer is at higher baseline risk for depression, which has been linked to immunological changes.18 Identification and treatment of depression in PWC has been shown to decrease morbidity and mortality.19
An important component of identifying at-risk patients is to determine the characteristics of those who historically have higher rates of suicide (Table 3).3,20 Physical illnesses in general, particularly those associated with physical pain with consequent lifestyle limitations, are consistent risk factors that play a role in at least 25% of suicides, and the correlation increases with age.21 Patients with significant uncontrolled pain are at higher risk—thus a key component of cancer treatment must be adequate pain control. Minimal information has been collected on how substance use as reaction to a cancer diagnosis contributes to the risk of suicide.

Table 3. Factors Associated With Increased Suicide Risk in Cancer29
Although few thorough examinations of the methods typically used for suicide have been conducted, the National Cancer Institute reports that overdose with painkillers and sedatives is the most common method of suicide used by PWC, and most of these occur at home.22 Despite this, screening for other methods of suicide (particularly firearms) should not be neglected.
Biological Risk Factors
A general understanding of suicidal ideation and behaviors involves alterations in the serotonin and hypothalamic-pituitary-adrenal axis (HPA) systems. Diseases like cancer that alter immune system function can also alter these axes, which may result in increased risk of suicide. Independently of co-occurring cancer, the immune system is altered in depression (eg, changes in cytokine and cell-mediated immunity; changes in HPA axis) and may contribute to the development of depression in a reciprocal manner.
Depression secondary to medical causes should be ruled out in PWC. This typically includes an evaluation of B12 and folate levels and checking for the presence of anemia, thyroid hormone imbalance, or adrenal hormone imbalance. The utility of assessing abnormalities in levels of electrolytes, including sodium, potassium, and magnesium, remains unclear, although there is considerable interest in the effect of imbalances on mental health.
To further complicate this picture, several medications used to treat cancer have been linked to depression, such as corticosteroids, L-asparaginase, interferon-α, and amphotericin B.23-26 Careful review of medication regimens and treatment alternatives may offer options for minimizing the effect of cancer therapy on mental health.
Psychological Risk Factors
The escape model of suicidal drive may play a role, particularly in patients with a terminal diagnosis. This model postulates that the desire to escape from intolerable distress, combined with increased awareness of the factors contributing to that distress, leads to suicide.27 Accordingly, cancers associated with rates of survival of less than 5 years have correlated with higher suicide risk, leading some to wonder whether the type of cancer is more important than the cancer diagnosis.
There are confusing data regarding the complicated mix of desire to speed up death, depression, hopelessness, and suicide risk. It appears that patients with baseline depression are more likely to want hastened death, expressing this desire up to 4 times as often, but Porta-Sales and colleagues28 found that simply discussing the wish for more rapid death did not cause distress, and that nearly 80% of patients felt it was an important topic for the care team to discuss.
Survivors of Childhood Cancers
Studies of suicidal ideation and completed suicide in adult PWC and survivors make up the bulk of the research in this area. As treatments and survival rates for childhood cancers improve, long-term studies of this population must include this information to more fully understand the lifelong effects of cancer treatment in children and adolescents, particularly since suicide is the top cause of death in the young adult populations of many developed countries. Gunnes and colleagues29 showed an increased risk of suicide in Norwegian patients aged 23 to 48 years who had a diagnosis of cancer before age 25 years. At exceptional risk were survivors of brain and testicular tumors, as well as of leukemia. An American study did not replicate this finding but reported an increased risk of suicidal ideation compared with sibling controls.30 The average age of those who reported a first incident of suicidal ideation was 34 years, and they were, on average, 26 years past diagnosis. This is a serious example of how the sequelae of childhood cancer treatment can persist far into adulthood.
Refusal of Treatment
Complicating the discussion of suicide in PWC is the subject of refusal of treatment—should this be considered suicide? Frenkel31 noted that “the unique patients who refuse conventional treatment are at times self-directed, confident, and active, and have thought deeply about the meaning of life and cancer and about their cancer treatment options.” What does it mean to have the ability to choose, to some extent, when we will die? This controversy has been taken all the way to the Supreme Court, with Justice Louis Brandeis writing in Olmstead vs US that “the right to be left alone . . .is the most comprehensive of rights and the right most valued by civilized men,” and Justice Burger clarifying that “nothing in this utterance suggests that Justice Brandeis thought an individual possessed their rights only as to sensible beliefs, valid thoughts, reasonable emotions.”32 Physicians are trained that the ultimate goal is to save or at least prolong life, but often neglected is the consideration of quality of life and patients’ desire to live, and die, in a manner they can, to some extent, control. Isenberg-Grzeda and colleagues33 reported on 3 patients who attempted suicide after being deemed ineligible for medical assistance in dying, further exemplifying the desire to have some say over the end of their lives.
Treatment Options
Treatment for depression in PWC can be quite similar to the treatment of depression in the general population, with psychotherapy and pharmacotherapy (ie, selective serotonin reuptake inhibitors, selective serotonin-norepinephrine reuptake inhibitors, mirtazapine, trazodone) at its core. The most recent review of antidepressant therapy for depression in PWC did not show a significant improvement from placebo, but Ostuzzi and colleagues34 noted that there were few studies from which to draw this information and that much more research is needed.
Psychotherapy, no matter how brief, can help patients adjust to their new health circumstances and to reassess their view of their life up until their diagnosis and their goals going forward. In addition, special considerations, such as the influence of altered immune activity and the effects of chemotherapy, must also weigh into treatment decisions. Moreover, prescribers must be judicious in choosing medications that can be expected to show some positive effect within the patient’s expected lifetime, which may be significantly shortened. Stimulants may be useful in treating the fatigue and inattention that are common during cancer treatment. Close collaboration with the oncologic team can help to optimize mental health during cancer treatment.
Conclusions
Patients with cancer are at increased risk for both suicidal ideation and completed suicide. Factors contributing to this increase are biological and psychological, and both components must be addressed in a timely fashion to increase quality of life. A refusal of treatment must not automatically be considered an instrument of suicide, but should be viewed as a complex decision, factoring in goals of care, particularly quality of life.
Dr Myers is a fourth-year resident and Dr Retamero is a faculty member of the Department of Psychiatry, Albert Einstein Medical Center, Philadelphia, PA. The authors have nothing to disclose regarding this article.
References
1. CDC National Health Report highlights. CDC. Accessed July 14, 2020. https://www.cdc.gov/healthreport/publications/compendium.pdf
2. Cancer. World Health Organization. Updated March 3, 2021. Accessed July 14, 2020. https://www.who.int/news-room/fact-sheets/detail/cancer
3. Zaorsky NG, Zhang Y, Tuanquin L, et al. Suicide among cancer patients. Nature Comm. 2019;10(1):207.
4. Urban D, Rao A, Bressel M, et al. Suicide in lung cancer: who is at risk? Chest. 2013;144(4):1245-1252.
5. Al-Ghazal SK, Fallowfield L, Blamey RW. Comparison of psychological aspects and patient satisfaction following breast conserving surgery, simple mastectomy and breast reconstruction. Eur J Cancer. 2000;36(15):1938-1943.
6. Pham TT, Talukder AM, Walsh NJ, et al. Clinical and epidemiological factors associated with suicide in colorectal cancer. Support Care Cancer. 2019;27(2):617-621.
7. Dalela D, Krishna N, Okwara J et al. Suicide and accidental deaths among patients with non-metastatic prostate cancer. BJU Int. 2016;118(2):286-297.
8. Klaassen Z, Arora K, Wilson SN, et al. Decreasing suicide risk among patients with prostate cancer: implications for depression, erectile dysfunction, and suicidal ideation screening. Urol Oncol. 2018;36(2):60-66.
9. Choi Y-N, Kim Y-A, Yun YH, et al. Suicide ideation in stomach cancer survivors and possible risk factors. Support Care Cancer. 2014;22(2):331-337.
10. Davies AD, Davies C, Delpo MC. Depression and anxiety in patients undergoing diagnostic investigations for head and neck cancers. Br J Psychiatry. 1986;149:491-493.
11. Kumar V, Chaudhary N, Soni P, Jha P. Suicide rates in cancer patients in the current era in United States. Am J Psychiatry. 2017;12(1):11-14.
12. Rahouma M, Kamel M, Abouarab A, et al. Lung cancer patients have the highest malignancy-associated suicide rate in USA: a population-based analysis. Ecancermedicalscience. 2018;12:859.
13. Simpson WG, Klaassen Z, Jen RP, et al. Analysis of suicide risk in patients with penile cancer and review of the literature. Clin Genitourin Cancer. 2018;16(2):e257-e261.
14. Janes T. How can a suicide screening and prevention procedure be implemented in a cancer center? Clin J Oncol Nurs. 2018;22(2):232.
15. Anguiano L, Mayer DK, Piven ML, Rosenstein D. A literature review of suicide in cancer patients. Cancer Nurs. 2012;35(4):E14-E26.
16. Granek L, Nakash O, Ben-David M, et al. Oncologists’, nurses’, and social workers’ strategies and barriers to identifying suicide risk in cancer patients. Psychooncology. 2018;27(1):148-154.
17. Spoletini I, Gianni W, Caltagirone C, et al. Suicide and cancer: where do we go from here? Crit Rev Oncol Hematol. 2011;78(3):206-219.
18. Li C, Li C, Forsythe L, et al. Mental health services utilization and expenditures associated with cancer survivorship in the United States. J Cancer Surviv. 2015;9(1):50-58.
19. Sherrill C, Smith M, Mascoe C, et al. Effect of treating depressive disorders on mortality of cancer patients. Cureus. 2017;9(10):e1740.
20. McFarland DC, Walsh L, Napolitano S, et al. Suicide in patients with cancer: identifying the risk factors. Oncology (Williston Park). 2019;33(6):221-226.
21. Abourmrad M, Shiner B, Riblet N, et al. Factors contributing to cancer-related suicide: a study of root-cause analysis. Psychooncology. 2018;27(9):2237-2244.
22. National Cancer Institute. Depression (PDQ®) – patient version. Updated July 19, 2019. Accessed July 14, 2020. https://www.cancer.gov/about-cancer/coping/feelings/depression-pdq
23. Kenna HA, Poon AW, de los Angeles CP, Koran LM. Psychiatric complications of treatment with corticosteroids: review with case report. Psychiatry Clin Neurosci. 2011;65(6):549-560.
24. Celano CM, Freudenreich O, Fernandez-Robles C, et al. Depressogenic effects of medications: a review. Dialogues Clin Neurosci. 2011;13(1):109-125.
25. Pinto EF, Andrade C. Interferon-related depression: a primer on mechanisms, treatment, and prevention of a common clinical problem. Curr Neuropharmacol. 2016;14(7):743-748.
26. Weddington WW Jr. Delirium and depression associated with amphotericin B. Psychosom. 1982;23(10):1076-1078.
27. Baumeister RF. Suicide as escape from self. Psychol Rev. 1990;97(1):90-113.
28. Porta-Sales J, Crespo I, Monforte-Royo C, et al. The clinical evaluation of the wish to hasten death is not upsetting for advanced cancer patients: a cross-sectional study. Palliat Med. 2019;33(6):570-577.
29. Gunnes MW, Lie RT, Bjørge T, et al. Suicide and violent deaths in survivors of cancer in childhood, adolescence, and young adulthood: a national cohort study. Int J Cancer. 2017;140(3):575-580.
30. Brinkman TM, Zhang N, Recklitis CJ, et al. Suicide ideation and associated mortality in adult survivors of childhood cancer. Cancer. 2014;120(2):271-277.
31. Frenkel M. Refusing treatment. Oncologist. 2013;18(5):634-636.
32. Engelhardt HT Jr. Suicide and the cancer patient. CA Cancer J Clin. 1986;36(2):105-109.
33. Isenberg-Grzeda E, Bean S, Cohen C, Selby D. Suicide attempt after determination of ineligibility for assisted death: a case series. J Pain Symp Manage. 2020;60(1):158-163.
34. Ostuzzi G, Matcham F, Daughy S, et al. Antidepressants for the treatment of depression in people with cancer. Cochrane Database Syst Rev. 2018;4(4):CD011006. ❒
 Download Issue : Vol 38, Issue 6
Download Issue : Vol 38, Issue 6 Source https://www.psychiatrictimes.com/view/pride