CMGF 2023 – La santé mentale en soins primaires
Serge Cannasse
Actualités Congrès
27 mars 2023 https://www.univadis.fr*
Environ un tiers des patients de médecine générale ont un problème de santé mentale. Près de 13% des consultations chez un généraliste sont liées aux seuls troubles dépressifs et anxieux et 72% des généralistes prennent en charge au moins un patient dépressif chaque semaine. Comment améliorer la prise en charge de ces patients, dans un contexte d’exercice pour le moins difficile ? Une session du Congrès Médecine Générale France (Paris, 23-25 mars 2023) a été consacrée à quelques dispositifs, nationaux ou locaux, destinés à y répondre au moins en partie.
Mon Parcours Psy
La Dr Stéphanie Schramm a cité quelques expérimentations conduites par l’Assurance maladie (Prise en charge des thérapies non médicamenteuses dans 4 départements, Ecout’émoi pour les jeunes, SantéPsyÉtudiant, PsyEnfantAdo), mais elle s’est surtout attachée à montrer l’intérêt du dispositif Mon Parcours Psy. Il s’agit de la prise en charge par l’Assurance maladie de séances d’accompagnement de patients de 3 ans et plus par un psychologue conventionné, sur adressage d’un médecin (dans 92% des cas, un généraliste) et dans le cadre d’un parcours de soins.
Les psychologues candidats doivent remplir plusieurs conditions (définies en accord avec les représentants de leur profession), dont une expérience professionnelle en psychologie clinique ou en psychopathologie de 3 ans minimum et avoir une expérience ou un diplôme attestant d’un parcours consolidé en psychologie clinique ou en psychopathologie. Le tarif de la première consultation est de 40 € et de 30 € pour les suivantes (7 au maximum).
Les patients doivent souffrir de troubles psychiques d’intensité légère à modérée. Ce dispositif n’est pas conçu pour des patients ayant des critères de sévérité.
Il est obligatoire que le médecin prescripteur remette au patient un courrier d’adressage, nécessaire au remboursement des séances, et un courrier d’accompagnement donnant les éléments cliniques. En principe, le psychologue doit adresser un compte-rendu au médecin en fin d’accompagnement, mais l’expérience montre que ça n’est pas toujours le cas…
En février 2023, plus de 2.200 psychologues s’étaient engagés dans le dispositif. Chacun a reçu en moyenne 48 patients. Ce sont 34.155 médecins qui ont adressé en moyenne 3,1 patients.
Le dispositif sera complété au fur et à mesure des besoins exprimés. Un guide médecin est disponible sur son site (https://monpsy.sante.gouv.fr/).
Les SECPA
Les Structures d’exercice coordonnée participative (SECPA) sont au nombre de 20 en France, dont une à Marseille, dans une maison de santé d’un arrondissement défavorisé, présentée par le Dr Jérémie Khouani. Elles visent à impliquer le patient dans un projet de soin. Elles font partie des expérimentations possibles dans le cadre de l’article 51 de la Loi de financement de la Sécurité sociale 2018. Ici, il s’agit d’une dotation globale qui couvre le soutien psychologique (intégralement versée à la psychologue du dispositif, à temps plein), les activités participatives des professionnels de santé, celles des non professionnels de santé, enfin l’interprétariat professionnel. Les activités de prise en charge sont variées : entretiens individuels, ateliers collectifs, animation en salle d’attente, recherche et enseignement. Cette expérience favorise l’interculturalité professionnelle (notamment l’abord des problèmes de hiérarchie interprofessionnelle) : culture libérale versus institutionnelle, abords thérapeutiques différents (le médecin recueille des informations puis décide, la psychologue est attentive aux processus).
L’arrêt de travail, un outil thérapeutique
Le Dr Cyril Bègue a fait remarquer qu’un arrêt de travail (AT) peut être très pénalisant pour la trajectoire professionnelle, d’autant plus s’il est long, avec des conséquences potentiellement importantes en termes de santé mentale : aggravation des symptômes, désocialisation, désinsertion professionnelle. Mais il peut aussi être un précieux outil thérapeutique, en permettant au malade de reconstituer ses ressources et de préparer sa reprise professionnelle.
Aussi, les questions à se poser avant de prescrire un AT pour problème de santé mentale sont : l’AT est-il utile ? Quels sont ses objectifs ? Quelle est sa balance bénéfices/risques ? Quelle est la place du travail dans la souffrance mentale du patient ? Il faudra également anticiper la reprise (en collaboration avec le médecin du travail pour une visite de préreprise), réévaluer régulièrement le projet de soin (au besoin le réajuster) et en évaluer les conséquences familiales et sociales.
Voici quelques lignes directrices pour la prescription.Trouble anxiodépressif léger à modéré, dépression d’intensité légère : AT court (en moyenne 15 jours) avec réévaluation dans moins de 7 jours. Le repos complet n’est pas préconisé, au contraire : les sorties sont recommandées pour lutter contre l’isolement.
Dépression d’intensité moyenne à sévère : ou l’AT est relativement court (1 à 2 semaines) ou il est d’emblée long (par exemple, 1 mois). Il faut prévoir des consultations dédiées à l’avance, débutant dans un délai court (3 à 7 jours). Cela permet de suivre l’impact de l’AT sur la santé du patient et de lui donner un ancrage temporel rassurant.
L’espace « santé mentale en soins primaires » de l’Assurance maladie
La Dr Brigitte Nème (médecin conseil) a présenté la « boÎte à outils » que l’Assurance maladie mettra à disposition des médecins en juin 2023. Elle comportera des outils diagnostiques, des recommandations de bonne pratique et des annuaires nationaux et locaux (psychiatres, psychologues conventionnés, structures spécialisées, d’accompagnement et d’écoute). Cet espace sera accessible sur Ameli.fr en 3 clics : médecins, santé et prévention, santé mentale. Il comportera 6 rubriques : maternité/périnatalité, enfants, adolescents, jeunes et étudiants, adultes, seniors.
Références
Stéphanie Schramm, Jérémy Khouani, Cyril Bègue, Brigitte Nème. La santé mentale en soins primaires. 16éme Congrès Médecine Générale France. Paris, le 23 mars 2023.
jeudi 13 avril 2023
AUTOUR DE LA QUESTION CMGF 2023 – La santé mentale en soins primaires
vendredi 28 octobre 2022
Ameli.fr pour les médecins : Accueil de l’adolescent en médecine générale
Accueil de l’adolescent en médecine générale
samedi 14 mai 2022
ETUDE RECHERCHE Recueil de l’opinion des médecins généralistes d’Isère, Savoie et Haute-Savoie sur la grille d'estimation de la dangerosité d’un passage à l'acte suicidaire
Soumis le : vendredi 22 avril 2022
Fichier 2022GRAL5028_dhondt_florian_et...
Citation
Florian Dhondt, Jean-Tony Vittori. Recueil de l’opinion des médecins généralistes d’Isère, Savoie et Haute-Savoie sur la grille d'estimation de la dangerosité d’un passage à l'acte suicidaire. Médecine humaine et pathologie. 2022. ⟨dumas-03649122⟩
jeudi 13 janvier 2022
Psychiatrie: déjà 8.500 visites sur l'outil en ligne d'aide au diagnostic Psychiaclic pour les généralistes
Psychiatrie: déjà 8.500 visites sur l'outil en ligne d'aide au diagnostic Psychiaclic pour les généralistes
11/01/2022 https://www.ticsante.com*
PARIS (TICsanté) - L'outil en ligne d'aide au diagnostic en psychiatrie Psychiaclic, destiné aux médecins généralistes, mis en ligne début octobre, a déjà reçu 8.500 visites, a annoncé Joseph Pucek, chargé de projet au sein du pôle de psychiatrie au CHU de Lille, joint par APMnews/TICsanté le 4 janvier.
Cet outil avait été présenté pour la première fois par le Dr Anaïs Vaglio, psychiatre au CHU de Lille, lors du 2e symposium Management & psychiatrie (Maps), organisé début juin.
Il est disponible à l'adresse www.psychiaclic.fr.
Sur ce site, plusieurs outils sont disponibles, note-t-on.
Un premier onglet permet l'aide au diagnostic, mettant à disposition plusieurs fiches partant des motifs de consultation; stress, anxiété, réaction à un événement, dépression, trouble de l'humeur, etc.
Un deuxième onglet, "évaluer l'urgence", propose un questionnaire "pour évaluer le degré de l'urgence clinique de la situation". A l'issue de ce questionnaire, en fonction des réponses, une conduite à tenir est proposée au médecin.
Un onglet intitulé "ressources" met à disposition des "échelles, des auto-questionnaires" ou encore des recommandations de bonne pratique.
L'onglet "annuaire" doit proposer les "coordonnées des lieux de soins psychiatriques les plus proches". Dans l'attente de la construction d'un "annuaire national", seul celui de la Fédération régionale de recherche en psychiatrie et santé mentale Hauts-de-France (F2RSM Psy) est accessible.
L'onglet "soins psychiatriques sans consentement", donne accès au "logiciel libre d'aide à la rédaction du certificat médical initial pour les mesures de soins psychiatriques sans consentement", Cert'in, développé par la F2RSM Psy Hauts-de-France, le CHU de Lille, l'établissement public de santé mentale (EPSM) Lille-Métropole ainsi que le développeur Pierre-Ugo Desmarets.
Joseph Pucek a précisé qu'aucune donnée n'est conservée sur le site Psychiaclic, si ce n'est celle permettant de comptabiliser le nombre d'utilisateurs.
Dans son communiqué, le CHU explique que "Psychiaclic espère permettre une meilleure accessibilité aux services de santé mentale et donc une amélioration du pronostic et de la qualité du parcours de soins, en particulier pour les troubles psychotiques débutants".
Cette démarche, portée par la F2RSM Psy, "est le fruit d'une collaboration entre le département de médecine générale, le pôle de psychiatrie du CHU de Lille et le groupement hospitalier de territoire de psychiatrie du Nord et du Pas-de-Calais (GHT psy 59-62)".
Joseph Pucek a confirmé, comme ce qu'avait annoncé le Dr Anaïs Vaglio en juin, le financement de 16.000 euros par la Fondation de France.
Il a précisé que cette démarche s'inscrit dans le projet PEP48 (premier épisode psychotique pris en charge en 48 heures), financé jusqu'en 2023 par le Fonds d'innovation organisationnelle en psychiatrie (Fiop), qui vise à réduire le délai d'accès aux soins dans le premier épisode psychotique chez les jeunes. Aurelie Franc
jeudi 30 septembre 2021
BELGIQUE Prévenir le suicide par médicaments - Recommandations de bonnes pratiques à destination des médecins généralistes
description
102037-Recommandations-de-bonnes-pratiques-à-destination-des-médecins-généralistes.pdf
Source https://ordomedic.be/fr/nouvelles/pr%C3%A9venir-le-suicide-par-m%C3%A9dicaments-recommandations-du-centre-de-r%C3%A9f%C3%A9rence-de-pr%C3%A9vention-du-suicide-%C3%A0-destination-des-m%C3%A9decins-g%C3%A9n%C3%A9ralistes
lundi 28 juin 2021
ETUDE RECHERCHE Prévenir le suicide en médecine générale
 : Psychiatre, Christophe Lemey a, b, c : Psychiatre, Michel Walter a, b, d : Professeur des universités-praticien hospitalier
: Psychiatre, Christophe Lemey a, b, c : Psychiatre, Michel Walter a, b, d : Professeur des universités-praticien hospitalierAvec un des taux les plus élevés d’Europe, le suicide représente un problème majeur de santé publique en France z Les médecins généralistes sont le pivot du système de santé z Ils jouent un rôle majeur dans la prévention du suicide
La santé mentale représente une grande proportion de la patientèle des praticiens en soins primaires, dont une majorité pour des troubles dépressifs et anxieux z Cependant, les patients préfèrent se diriger en priorité vers leur médecin généraliste lorsqu’ils rencontrent des difficultés psychiques pour la première fois z Ils acceptent de consulter un professionnel de santé mentale plus facilement sur les conseils de leur généraliste, d’où l’importance de l’articulation des soins primaires et spécialisés.
Mots clés : médecin généraliste, prévention du suicide, prévention primaire, prévention secondaire, santé mentale, santé publique
Plan
lundi 31 mai 2021
ETUDE RECHERCHE Épidémiologie descriptive du risque suicidaire dans le système médical français de médecine générale
Beaucoup de patients à risque suicidaire en médecine générale
Publié le 31/05/2021 https://www.jim.fr*
Pour apprécier la prévalence du risque suicidaire dans la population générale consultant un omnipraticien, les auteurs ont réalisé une étude transversale auprès de 827 sujets (adultes) venus consulter un panel de généralistes sélectionnés de manière aléatoire. Avançant un motif de consultation indifféremment somatique ou psychiatrique, les participants à cette enquête épidémiologique ont renseigné un auto-questionnaire (aRSD)[1] visant à évaluer leur risque suicidaire durant les quinze jours ayant précédé leur rencontre avec le médecin.
Près d’un quart des consultants
Confirmant l’importance de la prévalence du risque suicidaire en médecine générale, cette étude montre que le médecin généraliste constitue un maillon très important de la chaîne médicale, pour la prise en charge thérapeutique comme pour la prévention : les auteurs parlent même du rôle majeur que peuvent jouer les praticiens de soins primaires en prévention. D’autre part, pour faciliter un dépistage rapide de « l’intentionnalité suicidaire » en pratique courante, les auteurs soulignent l’apport que pourrait représenter l’utilisation d’un auto-questionnaire comme l’aRSD[1].
[1] https://www.encephale.com/content/download/93666/1702848/version/1/file/Poster_Ducher1.pdf
Dr Alain Cohen
jeudi 22 avril 2021
ETUDE RECHERCHE Étude des difficultés ressenties par les secrétaires médicales dans le processus de tri des motifs urgents de consultation chez l'adulte en cabinet de médecine générale
Étude des difficultés ressenties par les secrétaires médicales dans le processus de tri des motifs urgents de consultation chez l'adulte en cabinet de médecine générale
Charlotte Huntzinger 1
1 UNICAEN Santé - Université de Caen Normandie - UFR Santé
Résumé : La réponse aux demandes de soins urgents ou non programmés (DNSP) est un enjeu majeur de la pratique de médecine générale. L’objectif principal était d’étudier les difficultés ressenties par les secrétaires médicales dans le processus de tri des motifs urgents de consultation. Les objectifs secondaires étaient de déterminer la fréquence des différents types d’urgences en cabinet de médecine générale, ainsi que les potentiels facteurs d’amélioration de la réponse. Une étude observationnelle, transversale et descriptive a été réalisée via un questionnaire en ligne auprès des secrétaires médicales de cabinets de médecine générale de Normandie occidentale. Les motifs les plus complexes à gérer pour les secrétaires médicales sont les douleurs thoraciques, le risque suicidaire et les chutes pour les urgences vraies, les demandes d’arrêts de travail et les syndromes dépressifs pour les urgences relatives et enfin les réévaluations de traitements chroniques et les demandes de certificat pour les urgences ressenties. Ces difficultés étaient liées au jugement global du patient au sujet de sa demande de consultation, au positionnement d’intermédiaire de la secrétaire entre le patient et le médecin et à la surcharge du planning. Une adaptation de la formation initiale et continue au sein des cabinets pourrait permettre une meilleure réponse.
Sciences du Vivant [q-bio] / Médecine humaine et pathologie
https://dumas.ccsd.cnrs.fr/dumas-03181644
Soumis le : jeudi 25 mars 2021 Dernière modification le : mercredi 21 avril 2021
Fichier
HUNTZINGER Charlotte.pdf
Fichiers produits par l'(les) auteur(s)
samedi 13 février 2021
ETUDE RECHERCHE État des lieux des connaissances et des pratiques de dépistage et de diagnostic de la dépression de l’adolescent par les médecins généralistes dans les Landes
Lauren Clouard 1
1 UB - Université de Bordeaux
Résumé : Objectifs: la prévalence de la dépression de l’adolescent varie entre 4 et 8% et les conséquences peuvent être majeures sur le développement et la santé. Le repérage de ces troubles est un enjeu majeur de santé publique dans lequel le médecin généraliste est un maillon essentiel. L’objectif principal de notre étude est d’établir un état des lieux des connaissances, des pratiques et des attentes des médecins généralistes concernant le dépistage et le diagnostic de la dépression chez l’adolescent. Méthode : les médecins généralistes à activité libérale appartenant au secteur géographique du centre médico-psychosocial pour adolescents de Mont de Marsan ont été inclus dans l’étude. Il s’agit d’une étude de pratiques réalisée par l’intermédiaire d’un questionnaire envoyé à chacun des médecins le 09/11/2019 par voie postale. Le recueil des données a été fait du 09/11/2019 au 29/02/2020. Résultats: le repérage des signes d’alerte des manifestations dépressives semble être influencé par la réalisation d’une formation préalable sur la dépression adolescente, la réalisation d’un examen clinique systématique, l’implication du médecin en tant que maître de stage universitaire et la connaissance de l’épidémiologie de la dépression adolescente. Les critères diagnostiques de dépression sont peu maîtrisés, et ceci semble dépendre de la réalisation d’une formation préalable sur la dépression adolescente, de l’implication en tant que maître de stage universitaire, de l’aisance avec la population adolescente en général, de la réalisation des consultations en deux temps, et de la connaissance de la prévalence de la dépression adolescente. Conclusion : les connaissances des médecins généralistes concernant le dépistage de la dépression adolescente semblent satisfaisantes alors que les difficultés semblent majorées à l’étape du diagnostic. Les connaissances et les pratiques des médecins semblent dépendre d’un certain nombre de facteurs qui sont de potentiels axes d’amélioration.
Mémoire
https://dumas.ccsd.cnrs.fr/dumas-03134561
Soumis le : lundi 8 février 2021
Fichier : Med_Generale_2021_Clouard.pdf
mardi 29 septembre 2020
ETUDE RECHERCHE : Épidémiologie descriptive du risque suicidaire dans le système médical français de médecine générale:
First Published September 28, 2020 Research Article
I. de Chazeron, C.H.U. Clermont-Ferrand - Psychiatrie B de CHAZERON Ingrid, Rue Montalembert BP 69F-63003 CLERMONT-FERRAND, France Courriel : idechazeron@chu-clermontferrand.fr
https://doi.org/10.1177/0706743720961741
Objectif:
La prévention du suicide passe certainement par une meilleure connaissance du risque suicidaire en soins primaires. Un certain nombre de publications internationales se sont intéressées à évaluer celui-ci, mais le plus souvent, auprès de populations particulières de consultants : patients jeunes, âgés, anhédoniques, dépressifs, etc. Notre étude analyse la prévalence du risque suicidaire chez des patients consultant en médecine générale quel que soit leur motif de consultation, somatique ou psychiatrique, leur pathologie ou leur âge.
Méthode:
Cette étude transversale a été menée auprès de patients adultes (inclusion de 827 sujets) venus consulter un panel de praticiens généralistes français sélectionnés de manière aléatoire. Ils ont rempli un auto-questionnaire validé (aRSD) évaluant leur risque suicidaire sur les 15 jours précédents et renseigné certaines données personnelles et professionnelles.
Résultats:
Les 757 dossiers (483 femmes; 274 hommes), totalement utilisables, montrent que près d’un quart des consultants (24,3 %) présente un risque suicidaire positif au cours des 15 jours précédant leur consultation et 6,3 %, un risque sévère (aRSD ≥ 7) avec idées et envie de passer à l’acte. Lorsque le motif de consultation est psychiatrique, 64,6 % de ces consultants ont un score aRSD positif. Une fois sur deux, il s’agit même d’un risque sévère.
Conclusions:
Ces données montrent l’importance de la prévalence du risque suicidaire en médecine générale. Elles confirment le rôle majeur que peuvent jouer les praticiens de soins primaires dans les actions de prévention du risque suicidaire. Elles montrent également l’apport que pourrait représenter l’utilisation d’un auto-questionnaire évaluant rapidement l’intentionnalité suicidaire dans le dépistage de celle-ci.
https://journals.sagepub.com/doi/abs/10.1177/0706743720961741
jeudi 10 septembre 2020
ETUDE RECHERCHE Place du médecin généraliste dans la prévention tertiaire des tentatives de suicide chez les enfants et adolescents : étude qualitative dans le bassin grenoblois
Place du médecin généraliste dans la prévention tertiaire des tentatives de suicide chez les enfants et adolescents : étude qualitative dans le bassin grenoblois
Contributeur : Jean-Hugues Morneau <jean-hugues.morneau@univ-grenoble-alpes.fr>
Soumis le : lundi 7 septembre 2020 - 16:56:23
Dernière modification le : mercredi 9 septembre 2020 - 03:12:40
Fichier
vendredi 24 avril 2020
ETUDE RECHERCHE Prise en charge en soins primaires lors d'une tentative de suicide et son impact sur les soins après une tentative de suicide: une étude observationnelle dans le système de surveillance sentinelle généraliste français
Soumis le : vendredi 10 avril 2020 - 18:00:54
Fichier s12875-020-01126-9.pdf
Citation
Nadia Younès, Mathieu Rivière, Frédéric Urbain, Romain Pons, Thomas Hanslik, et al.. Management in primary care at the time of a suicide attempt and its impact on care post-suicide attempt: an observational study in the French GP sentinel surveillance system. BMC Family Practice, BioMed Central, 2020, 21 (1), pp.55. ⟨10.1186/s12875-020-01126-9⟩. ⟨hal-02540233⟩
jeudi 9 avril 2020
ETUDE RECHERCHE Points de vue d'adolescents ayant réalisé un passage à l'acte suicidaire : quelles attentes ont-ils de leur relation à leur médecin traitant
Géraldine Novoa 1
1 AMU MED - Aix-Marseille Université - Faculté de médecine
Résumé : Introduction : en France, le suicide constitue la seconde cause de mortalité chez les adolescents, en faisant un problème majeur de santé publique. L’objectif de recherche de ce travail consiste à analyser à travers le vécu d’adolescents ayant réalisé un passage à l’acte suicidaire, leurs attentes vis-à-vis de leur médecin généraliste, en matière de relation et de prise en charge. Matériel et Méthode : une étude qualitative par entretiens semi dirigés a été menée auprès d’adolescents pris en charge initialement pour une tentative de suicide au C.H.U de Nîmes. Résultats : dix adolescents âgés de 13 à 18 ans ont été rencontrés. L’analyse thématique a permis de répondre à l’objectif principal. Les adolescents attendent de leur médecin traitant une écoute empathique et sans jugement, ils souhaitent être reçus seuls en consultation et dans le respect du secret médical. Le médecin généraliste doit rechercher derrière un motif de consultation somatique des demandes secondaires et rappeler ses fonctions de prise en charge somatique mais aussi psychologique ou relationnelle. Conclusion : le médecin généraliste peut représenter une personne ressource pour son patient adolescent en situation de souffrance psychologique. L’ancienneté de la relation est pour cela un atout majeur. L’instauration d’une consultation semestrielle pourrait permettre d’améliorer la relation médecin-adolescent et de favoriser le dialogue.
Accès document THESE NOVOA.pdf Fichiers produits par l'(les) auteur(s
https://dumas.ccsd.cnrs.fr/dumas-02517075
Contributeur : Faculté de Médecine Amu <florence.blanchard@univ-amu.fr>
Soumis le : mardi 24 mars 2020
samedi 4 avril 2020
Santé mentale en Île-de-France Rôle clé des médecins généralistes dans le repérage et la prise en charge des patients
Rôle clé des médecins généralistes dans le repérage et la prise en charge des patients
02 avril 2020
https://www.ors-idf.org*
Le médecin généraliste est le premier professionnel consulté par les personnes pensant souffrir de troubles mentaux. De ce fait, il est un acteur clé dans le repérage et la prise en charge de ces patients. D’après l’OMS, une personne sur quatre sera concernée par un trouble de santé mentale dans sa vie. Les données actuelles montrent d’ailleurs qu'environ 27 % de la population adulte de l'Union européenne est ou a été affectée par au moins un trouble de santé mentale au cours des 12 derniers mois.
Ce Focus santé, à partir d’une revue de la littérature, examine la place qu’occupe le médecin généraliste dans la détection des troubles de santé mentale et sa place dans l’organisation des soins de santé mentale en France et s’attache en particulier à la situation de l’Île-de-France. Il propose également des indicateurs qui permettraient un suivi de l’activité en santé mentale des médecins généralistes.
Parmi les éléments marquants :
L’organisation des soins psychiatriques est complexe et le médecin généraliste pallie souvent un manque de moyens du secteur ;
L’analyse des données de remboursement des psychotropes prescrits par les médecins généralistes aux Franciliens met en évidence l’importance des troubles mentaux dans leur activité de généraliste ; Un patient sur quatre de la patientèle du médecin généraliste est concerné par un trouble de santé mentale;
L’activité en santé mentale des médecins généralistes est peu valorisée et ils rencontrent des difficultés dans la mise en place de soins optimaux ;
Les patients ayant des troubles mentaux ont moins recours à des soins somatiques, une meilleure coordination entre médecins (généralistes et spécialistes de santé mentale) devrait améliorer la prise en charge tant physique que psychique ;
Des indicateurs de suivi de l’activité en santé mentale des médecins généralistes permettraient d’améliorer leur positionnement dans le système de soins en santé mentale.

Télécharger
https://www.ors-idf.org/nos-travaux/publications/sante-mentale-en-ile-de-france.html
vendredi 13 septembre 2019
Article Psycom : "Santé mentale et troubles psychiques en médecine générale. Quelques repères pour aider les patients dans leur parcours de rétablissement"
le 9 septembre 2019
Les 15 et 16 mars 2019, c'était la 6e édition du Congrès des Jeunes Médecins Généralistes. A l'occasion du numéro 24 de la revue "Jeune MG" (juillet 2019), voici l’article rédigé suite à l’atelier consacré aux "Ressources en santé mentale" animé par Psycom : "Santé mentale et troubles psychiques en médecine générale. Quelques repères pour aider les patients dans leur parcours de rétablissement".
La santé mentale et les troubles psychiques constituent une thématique fréquente en consultation de médecine générale. Au-delà des soins, des ressources existent pour aider les personnes concernées à vivre la vie qu’elles souhaitent dans la Cité. Cet article propose :
D'identifier les moments où les médecins généralistes peuvent jouer un rôle clé dans les parcours de vie des patients ;
De comprendre quelques enjeux majeurs de l’accompagnement des personnes vivant avec des troubles psychiques ;
De repérer quelques ressources pertinentes pour faciliter la pratique au quotidien.
Téléchargez l'article complet : "Santé mentale et troubles psychiques en médecine générale Quelques repères pour aider les patients dans leur parcours de rétablissement" (pdf - 476,15 ko)
http://www.psycom.org/Espace-Presse/Actualites-du-Psycom/Article-Psycom-Sante-mentale-et-troubles-psychiques-en-medecine-generale.-Quelques-reperes-pour-aider-les-patients-dans-leur-parcours-de-retablissement
lundi 15 juillet 2019
RECHERCHE ETUDE Formation des médecins généralistes à la prévention du risque suicidaire : revue de littérature
Doi : 10.1016/j.lpm.2019.05.028
 , Céline Kopp-Bigault 3, Pauline Scouarnec 1, Michel Walter 1, 4
, Céline Kopp-Bigault 3, Pauline Scouarnec 1, Michel Walter 1, 4Résumé
Contexte
Il est constaté qu’en France, trop peu de médecins généralistes (MG) se forment à la prévention du risque suicidaire.
Objectif
Ce travail consiste en une revue de littérature de publications internationales traitant de la formation des MG à la prévention du risque suicidaire. L’objectif est de s’informer sur les différentes pratiques de formation de par le monde afin de découvrir de nouvelles méthodes pédagogiques qui pourraient être pertinentes sur notre territoire et susciter davantage l’intérêt des MG.
Méthode
Une recherche bibliographique méticuleuse a été menée, sélectionnant toutes les études relatives à la formation des MG à la prévention du risque suicidaire dans le monde, suivant la méthode PRISMA. Les études retenues s’appliquent à des MG libéraux en exercice ayant une patientèle hétérogène, et excluent les travaux relatifs à des groupes homogènes de patients. La durée de formation, le programme éducatif, son contenu, l’évaluation de la formation, les outils pédagogiques utilisés, les méthodes de formation de formateurs mises en œuvre ainsi que le niveau d’évaluation selon Kirkpatrick des formations ont été précisés pour chaque étude sélectionnée.
Résultats
Ces travaux révèlent qu’il n’existe aucun consensus dans la réalisation de ces formations, que ce soit au niveau du programme ou de son évaluation. Néanmoins, une similarité de contenu est retrouvée avec une partie théorique cognitive et des ateliers interactifs.
Conclusion
Il semble difficilement réalisable de proposer une standardisation de ces formations de par le monde, celles-ci étant nécessairement adaptées au territoire et sa culture. Néanmoins, une standardisation des outils d’évaluation serait pertinente : cela permettrait une réelle comparaison de l’efficacité de ces formations. Par ailleurs, sur le plan pratique, cette revue nous a incité à proposer des formations in situ en réalisant une étude expérimentale comparative de deux formats pédagogiques, et à réaliser une traduction française d’une échelle d’évaluation des compétences cliniques en suicidologie, premier outil d’évaluation dans ce domaine en France.
https://www.em-consulte.com/article/1305185/general-practitioners-training-about-suicide-preve
lundi 3 juin 2019
ROYAUME UNI Renforcer la ligne de front Investir dans les soins primaires pour une prévention efficace du suicide
Renforcer la ligne de front
Ce rapport des Samaritans et Centre for Mental Health a exploré le rôle des services des généralistes pour aider les personnes à risque de suicide, en examinant les preuves de ce que les géneralistes et leurs collègues pourraient faire pour aider à sauver des vies chez les personnes suicidaires.

Strengthening the frontline
vendredi 29 mars 2019
ETUDE RECHERCHE Seulement s’ils veulent mourir. Les urgences générales face aux patients suicidaires
Seulement s’ils veulent mourir. Les urgences générales face aux patients suicidaires
Sciences sociales et santé Volume 37, numéro 1, Mars 2019
- Mots-clés : urgences, tentative de suicide, catégorisation, sélection
- DOI : 10.1684/sss.2019.0133
- Page(s) : 75-98
- Année de parution : 2019
source https://www.jle.com/fr/revues/sss/e-docs/seulement_sils_veulent_mourir._les_urgences_generales_face_aux_patients_suicidaires_314032/article.phtml
Article associé
Les pratiques psychiatriques et psychologiques auprès des suicidants en service d’urgence : entre paradoxalité, conflictualité et innovation
Sciences sociales Volume 37, numéro 1, Mars 2019
Auteur
François Danet *
* François Danet, psychiatre et chercheur en psychologie, École de Psychologues Praticiens de Lyon, Institut Catholique de Paris
DOI : 10.1684/sss.2019.0134
Page(s) : 99-107
Année de parution : 2019
L’article « Seulement s’ils veulent mourir » décrit les limites du dispositif de soins tel qu’il s’exerce en service d’urgence au bénéfice des suicidants, en démontrant notamment qu’il n’est congruent qu’en partie avec les préconisations médicales. Il met également en exergue la sous-évaluation des tentatives de suicide chez les hommes qui sont masquées par les alcoolisations et les abus de substances.Ce commentaire qui s’appuie sur des recherches menées sur le sujet de la prise en charge des suicidants [...]
https://www.jle.com/fr/revues/sss/e-docs/les_pratiques_psychiatriques_et_psychologiques_aupres_des_suicidants_en_service_durgence_entre_paradoxalite_conflictualite_et_innovation_314033/article.phtml
lundi 11 mars 2019
SUISSE Article Un sujet qu’il faut aborder N’ayons pas peur des patients suicidaires!
Prim Hosp Care Med Int Gen. 2019;19(03):83-86 Date de publication: 06.03.2019
Repérer et estimer un risque de suicide est une tâche épineuse pour le médecin, car il est rare que les patients en donnent spontanément des indices. Dans cet article, l’auteur met à profit son expérience pratique pour décrire comment l’approche narrative permet d’établir un dialogue constructif entre le médecin et le patient suicidaire.
jeudi 13 décembre 2018
MàJ Guide HAS : Coordination entre le médecin généraliste et les différents acteurs de soins dans la prise en charge des patients adultes souffrant de troubles mentaux – états des lieux, repères et outils pour une amélioration
Psychomédia
Publié le 9 octobre 2018
La Haute autorité de santé (HAS) présente, dans un communiqué publié le 9 octobre, de nouvelles recommandations pour améliorer la coordination des soins en santé mentale.
« Dans la prise en charge des patients souffrant de troubles mentaux, la coordination entre les médecins généralistes et les autres acteurs de soins (psychiatres, psychologues, infirmiers, etc.) est insuffisamment développée », estime la HAS.
La coordination des soins en santé mentale « est actuellement moins formalisée que dans d’autres champs ».
Pour promouvoir une évolution des pratiques, la HAS publie un guide proposant différents outils. Il est notamment destiné aux médecins généralistes exerçant en ville et aux professionnels spécialisés en psychiatrie et santé mentale (équipes des secteurs de psychiatrie, psychiatres libéraux, psychologues libéraux, urgentistes, infirmiers libéraux, pharmaciens d’officine, etc.). Un enjeu est d'améliorer la continuité des prises en charge et d'éviter les ruptures de soins.
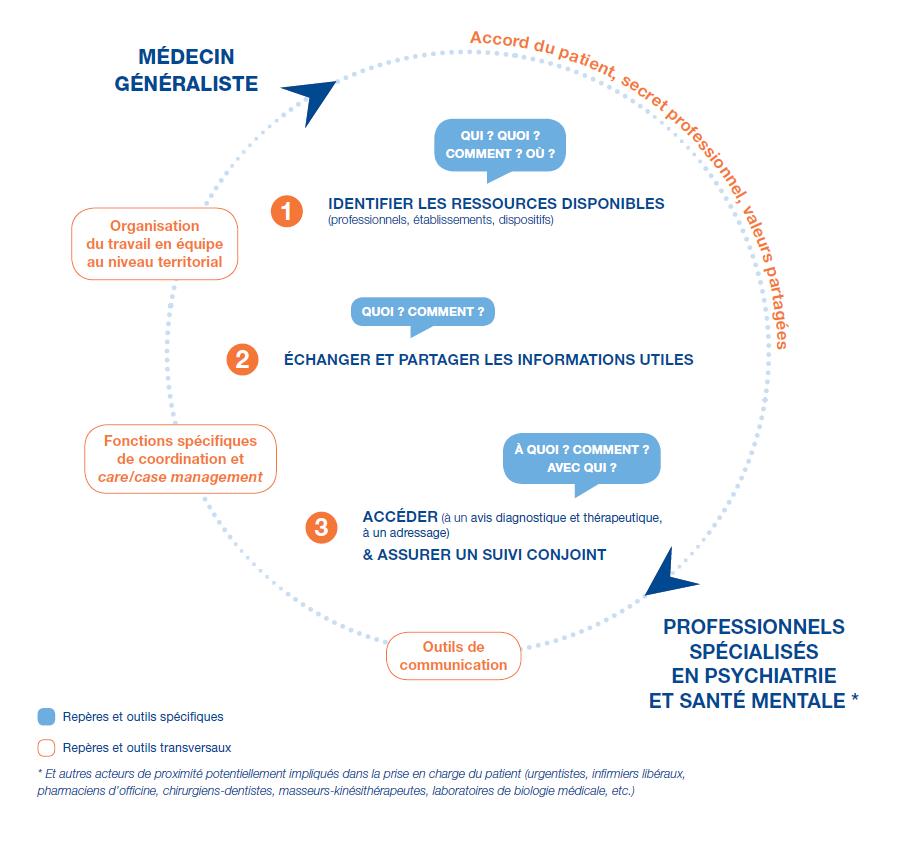
A partir d'un état des lieux des expériences conduites à ce jour, la HAS publie une série de repères et d’outils utiles à l’atteinte de 3 objectifs opérationnels :
identifier les ressources disponibles (professionnels, établissements, dispositifs) ;
échanger les informations utiles avec les autres acteurs de la prise en charge ;
être en capacité d’accéder à des conseils de confrères, d’adresser un patient à un professionnel spécialisé en psychiatrie et santé mentale ou à un médecin généraliste et d’assurer un suivi conjoint.
Sur le site de la HAS : Coordination entre le médecin généraliste et les différents acteurs de soins dans la prise en charge des patients adultes souffrant de troubles mentaux – états des lieux, repères et outils pour une amélioration.
*http://www.psychomedia.qc.ca/sante-mentale/2018-10-09/coordination-des-soins-france-guide-has
https://www.has-sante.fr/*
Le médecin généraliste est un acteur majeur de la prise en charge des troubles mentaux. Il participe à la détection et au traitement des troubles et accompagne les patients dans le cadre d’une prise en charge globale.
On constate en France une coordination insuffisamment développée entre le médecin généraliste et les professionnels spécialisés en psychiatrie et santé mentale notamment. Cette situation peut aboutir à des ruptures de soins, susceptibles d’avoir des conséquences importantes pour le patient, tant sur le plan psychiatrique que somatique.
Pour répondre à ces enjeux, la HAS propose un guide pour aider les professionnels à développer et renforcer la coordination interprofessionnelle dans la prise en charge des patients adultes souffrant de troubles mentaux. Il présente des expériences d’amélioration conduites en France et à l’étranger ainsi que des repères et outils mobilisables de façon isolée ou combinée et en fonction des besoins, des ressources et des contraintes des professionnels.
Ce travail entre dans le cadre du programme pluriannuel « psychiatrie et santé mentale » de la HAS.
Sections
Les publics concernés par ce guide
Eléments de contexte
Une coordination nécessaire
Une coordination actuellement moins formalisée que dans d’autres champs
Pourquoi ?
Quels enjeux ?
État des lieux des expériences d’amélioration de la coordination conduites en France et à l’étranger : 5 grandes catégories d'expériences
Amélioration de la communication
Lieux d'exercice partagés
Dispositifs de soins partagés (DSP)
Coordination de parcours de santé
Dispositifs intégrés
Des repères et des outils pour aider les professionnels
Des valeurs partagées qui sous-tendent l'organisation et la structuration de la coordination
Des leviers à différents niveaux
Un processus progressif et continu impliquant plusieurs acteurs
Du côté des professionnels : conviction, implication, culture partagée
Du côté des patients et des proches
Du côté de la gouvernance
En pratique : accompagner le changement et prendre en compte le contexte local
Les publics concernés par ce guide
- Médecins généralistes exerçant en ville (libéraux ou salariés) ;
- Professionnels spécialisés en psychiatrie et santé mentale (équipes des secteurs de psychiatrie, psychiatres libéraux, psychologues libéraux, etc.) ;
- Autres acteurs de proximité (urgentistes, infirmiers libéraux, pharmaciens d’officine, chirurgiens-dentistes, etc.) impliqués dans la prise en charge des patients adultes souffrant de troubles mentaux ;
- Dans un registre complémentaire du soin : les patients, leurs proches, les tuteurs et curateurs, les associations représentatives des usagers et des familles d’usagers, les groupes d’entraide mutuelle (GEM), les acteurs des secteurs médico-social et social, les sociétés savantes, les organismes impliqués dans la formation, les institutionnels, etc.
Eléments de contexte
Une coordination nécessaire
- Médecin généraliste : besoin d’un accès à un avis/conseil spécialisé ou à un adressage.
- Professionnels spécialisés en psychiatrie et santé mentale : besoin d’un accès aux soins somatiques et/ou d’un relais dans le cadre d’une prise en charge globale.
- Coordination dans le cadre d’un suivi conjoint : échange et partage d’informations, avis, conseils, adressage.
Une coordination actuellement moins formalisée que dans d’autres champs
- Échanges de courriers non systématiques.
- Demandes des médecins généralistes n’étant pas toujours formulées de manière explicite.
- Psychiatres et psychologues décrits comme étant peu accessibles.
- Difficultés d’accès aux médecins généralistes des professionnels spécialisés en psychiatrie et santé mentale.
Pourquoi ?
- Une réticence à l’échange et au partage d’informations du côté des patients et des professionnels.
- La construction d’une relation de confiance avec d’autres professionnels, au-delà de la dualité patient-soignant, plus difficile.
- Un contexte démographique des professionnels de santé contraint.
Quels enjeux ?
- Améliorer la continuité des prises en charge et éviter les ruptures de soins en visant l’alliance thérapeutique.
- Mieux prévenir et prendre en charge les troubles mentaux d’une part et les comorbidités somatiques, plus fréquentes chez les patients souffrant de troubles mentaux, d’autre part.
- Permettre une meilleure gestion du temps pour les patients et les professionnels.
État des lieux des expériences d’amélioration de la coordination conduites en France et à l’étranger : 5 grandes catégories d'expériences
Amélioration de la communication
- Échange d’information et liaison : annuaires de ressources, lignes téléphoniques dédiées, contenu standardisé de courriers, utilisation des messageries sécurisées, etc.
- Processus renforcés d’adressage vers les soins spécialisés : formalisation des conditions d’adressage et des rôles de chaque professionnel.
Lieux d'exercice partagés
- Lieux d’exercice communs entre médecins généralistes et professionnels spécialisés en psychiatrie et santé mentale, mais également avec d’autres acteurs de proximité, notamment des infirmiers.
Dispositifs de soins partagés (DSP)
- Consultation d’évaluation par les professionnels spécialisés sur demande du médecin généraliste.
- Diagnostic et conseils sur la stratégie thérapeutique à mettre en oeuvre.
- Suivi du patient et mise en oeuvre de la stratégie thérapeutique par le médecin généraliste en concertation avec le patient.
Coordination de parcours de santéCare / case management
- Fonction spécifique de coordination pour faciliter les interactions entre acteurs et promouvoir l’implication du patient.
Dispositifs intégrésInterventions type collaborative care
- Approche pluriprofessionnelle : en général, un médecin généraliste, un professionnel spécialisé et un coordonnateur des parcours de santé.
- Programme de prise en charge structuré : guides ou protocoles de soins.
- Suivi programmé du patient : prédéfinition d’un calendrier de rendez-vous (adhésion au traitement, évolution des symptômes, etc.).
- Communication interprofessionnelle renforcée : réunions cliniques pluriprofessionnelles, dossiers médicaux partagés, etc.
Des repères et des outils pour aider les professionnels
Des leviers à différents niveaux
Un processus progressif et continu impliquant plusieurs acteurs
Du côté des professionnels : conviction, implication, culture partagée
- Formation initiale et continue :
- aux soins de premier recours ;
- à la psychiatrie et santé mentale ;
- à la coordination ;
- à la reconnaissance des rôles et compétences de chacun.
- Valorisation de la coordination dans le cadre éthique et déontologique.
Du côté des patients et des proches
- Conviction des patients et des proches quant à l’importance de la coordination et du partage d’informations.
- Sensibilisation à la prévention, au dépistage et à la prise en charge des troubles somatiques, notamment par le médecin généraliste traitant.
- Implication du patient dans la gestion de sa maladie (mobilisation de ses ressources et de ses compétences) : objectif consensuel pour les professionnels impliqués, pouvant favoriser la coordination.
Du côté de la gouvernance
- Au niveau local et régional (agences régionales de santé [ARS])
- Information, accompagnement et appui technique pour les professionnels.
- Au niveau national
- Réflexion sur des modalités de financement et de tarification adaptées.
- Facilitation de l’accès aux psychothérapies dispensées en ville par des psychothérapeutes non médecins.
- Reconnaissance de nouvelles fonctions.
- Formation
En pratique : accompagner le changement et prendre en compte le contexte local
- Des instances de concertation au niveau local, par exemple :
- autour d’un projet territorial de santé mentale (PTSM) ;
- conseils locaux de santé, conseils locaux de santé mentale, ateliers santé ville, etc. ;
- plateformes territoriales d’appui (PTA).
- Un pilotage opérationnel :
- par exemple, à l’échelle du secteur de psychiatrie, une équipe composée d’un médecin généraliste, d’un psychiatre et d’un infirmier ;
- support des ARS.
- Une planification et une régulation :
- évaluation des dispositifs, capitalisation des expériences conduites (pérennisation, généralisation), évolutions législatives, etc.
Documents
-
Guide coordination entre médecin généraliste et acteurs de la psychiatrie
(
 1,12 Mo)
1,12 Mo)
 Écouter
Écouter
-
Synthèse coordination entre médecin généraliste et acteurs de la psychiatrie
(
 186,54 Ko)
186,54 Ko)
 Écouter
Écouter
-
Rapport coordination entre médecin généraliste et acteurs de la psychiatrie
(
 1,8 Mo)
1,8 Mo)
 Écouter
Écouter
Documents complémentaires
Guide coordination entre médecin généraliste et acteurs de la psychiatrie (
Synthèse coordination entre médecin généraliste et acteurs de la psychiatrie (
Rapport coordination entre médecin généraliste et acteurs de la psychiatrie (
Documents complémentaires
Mis en ligne le 09 oct. 2018
En savoir +
Améliorer la coordination des soins dans le domaine de la santé mentale
Décision n° 2018.0130/DC/SA3P du 5 septembre 2018 du collège de la HAS portant adoption du guide « Coordination entre le médecin généraliste et les différents acteurs de soins dans la prise en charge des patients adultes souffrant de troubles mentaux – état des lieux, repères et outils pour une amélioration » et ses documents associés
Programme "psychiatrie et santé mentale" de la HAS
https://www.has-sante.fr/portail/jcms/c_2874187/fr/coordination-entre-le-medecin-generaliste-et-les-differents-acteurs-de-soins-dans-la-prise-en-charge-des-patients-adultes-souffrant-de-troubles-mentaux-etats-des-lieux-reperes-et-outils-pour-une-amelioration
***
Troubles mentaux : fluidifier la coordination des prises en charge
Lorsque le médecin généraliste souhaite un avis spécialisé en psychiatrie et en santé mentale, comment identifie-t-il les professionnels ressources ?
Lorsqu’un médecin généraliste veut avoir recours à un psychiatre, un psychologue libéral ou une équipe de psychiatrie, il peut s’aider des annuaires de ressources existants s’il ne dispose pas d’un réseau suffisant (voir encadré).Lors d’une demande de première consultation psychiatrique, quels éléments le médecin généraliste transmet-il ?
Dans le courrier adressé au psychiatre, le généraliste précise certains éléments comme le motif du recours (sous forme de question), les éléments symptomatiques et hypothèses diagnostiques, les attentes relatives aux modalités de suivi partagé, les pistes thérapeutiques, les antécédents médicaux et les traitements en cours. En cas d’urgence, si une hospitalisation est nécessaire, il rédige une lettre de liaison à l’entrée qui inclut notamment les motifs de la demande d'hospitalisation, les traitements en cours et les allergies connues.Dans tous les échanges, les informations sont transmises par écrit, par messagerie sécurisée ou par tout moyen garantissant la confidentialité des informations. Un courrier est également remis au patient (ou à son tuteur) et versé à son dossier médical partagé s’il existe.
Suite à l’avis spécialisé, quels sont les éléments dont le médecin généraliste a besoin pour assurer la prise en charge ?
Lorsqu’un patient est pris en charge par des professionnels spécialisés en santé mentale, comment ceux-ci peuvent-ils identifier et joindre le médecin traitant ?
Si le patient a désigné un médecin traitant, les professionnels spécialisés renseignent, avec l’accord du patient, ses coordonnées dans le dossier médical. Si le patient n’a pas désigné de médecin traitant ou s’il refuse de communiquer ses coordonnées, ils l’informent sur les risques qu’il encourt pour sa santé, l’encouragent et éventuellement l’aident à trouver un médecin traitant. Il est essentiel que le médecin généraliste facilite la prise de rendez-vous pour ces patients et accepte si possible d’être désigné comme médecin traitant.Quelles sont les informations que les professionnels spécialisés fournissent au médecin généraliste ?
Quelles sont les modalités de collaboration entre le médecin généraliste et les professionnels spécialisés en psychiatrie et santé mentale ?
En associant le patient (ainsi que sa famille et ses proches s’il en est d’accord), tous les professionnels impliqués dans sa prise en charge, définissent ensemble les rôles de chacun des acteurs. Cette démarche inclut notamment le pharmacien d’officine, le chirurgien-dentiste et l’infirmier libéral. Les modalités de communication, de prévention et de gestion des situations de crise ou d’urgence sont définies de façon partenariale. Ce travail d’équipe peut être régulièrement évalué dans une logique d’amélioration continue.La prise en charge, par le généraliste, des patients non-demandeurs de soins psychiatriquesLorsqu’il est confronté à un patient qui refuse des soins psychiatriques, le généraliste va s’évertuer à le convaincre en s’appuyant, avec son accord, sur sa famille et ses proches. Il a aussi la possibilité d’échanger avec des professionnels spécialisés en santé mentale, voire de les solliciter pour mettre en place des consultations conjointes.Si les troubles mentaux du patient rendent impossible son consentement et que son état mental impose des soins immédiats tels que définis dans l’article L3212-1 du code de la santé publique, des soins psychiatriques sans consentement constituent un dernier recours. |
Coordination en santé mentaleOutils et repères
|
* Propos recueillis par Arielle Fontaine & Citizen press – HAS
